Каждый случай ухудшения зрения в любом возрасте обусловлен действием одной из трех кардинальных причин (или их сочетанием):
нарушением фокусировки изображения на сетчатке, т.е. патологией рефракции или аккомодации; помутнением оптических сред глазного яблока, т.е. роговицы, хрусталика, внутриглазной жидкости или стекловидного тела;
заболеванием или повреждением какого–либо отдела зрительного анализатора – сетчатки, зрительных путей или зрительных центров.
Пресбиопия
В процессе физиологического старения глаза к 40–45 годам развивается возрастная недостаточность аккомодации – пресбиопия, которая выражается в медленно прогрессирующем ухудшении некорригированного зрения при работе на близком расстоянии. Расстройства аккомодации обусловлены прежде всего дегидратацией тканей хрусталика, увеличением концентрации альбуминоида, усилением желтоватого оттенка, уплотнением ядра и капсулы хрусталика и, следовательно, уменьшением его эластичности. Последнее становится заметным начиная с 40–45 лет и завершается к 60 годам. С другой стороны, уже с 35–40 лет появляются признаки инволюционной дистрофии цилиарной мышцы (прекращение образования новых мышечных волокон, замещение их соединительной тканью и жировая дистрофия), вследствие чего ослабевает ее сократительная способность.
В процессе физиологического старения глаза к 40–45 годам развивается возрастная недостаточность аккомодации – , которая выражается в медленно прогрессирующем ухудшении некорригированного зрения при работе на близком расстоянии. Расстройства аккомодации обусловлены прежде всего дегидратацией тканей хрусталика, увеличением концентрации альбуминоида, усилением желтоватого оттенка, уплотнением ядра и капсулы хрусталика и, следовательно, уменьшением его эластичности. Последнее становится заметным начиная с 40–45 лет и завершается к 60 годам. С другой стороны, уже с 35–40 лет появляются признаки инволюционной дистрофии цилиарной мышцы (прекращение образования новых мышечных волокон, замещение их соединительной тканью и жировая дистрофия), вследствие чего ослабевает ее сократительная способность.
Основной симптом некорригированной пресбиопии (неправильное бытовое название – старческая дальнозоркость) – затруднения при рассматривании мелких объектов на близком расстоянии: характерно быстрое, уже через 10–15 мин зрительной работы, утомление цилиарной мышцы (астенопия), выражающееся в слиянии букв и строчек, ощущение напряжения и тупой боли в верхних половинах глазных яблок, надбровьях, переносице, реже в висках (иногда вплоть до тошноты), легкая светобоязнь и слезотечение. Улучшение распознавания мелких деталей и уменьшение чувства дискомфорта в области глаз и орбит наступает при некотором отодвигании текста от глаз, усилении освещения рабочего места или частом (каждые 15–20 мин) отдыхе от зрительной работы. Оптимальным и общеизвестным способом устранения тягостных симптомов пресбиопии и восстановления зрительной работоспособности является назначение очковой коррекции для близи: оптическую силу сферических положительных линз начиная с 1,0 диоптрии необходимо увеличивать каждые 3–5 лет примерно на 0,5 диоптрии по мере дальнейшего увеличения ригидности хрусталика. После 60 лет в связи с достижением предельной степени возрастного уплотнения хрусталикового вещества необходимость в периодической смене пресбиопических очков (обычно +3,0 диоптрии) отпадает.
Распространенность пресбиопии среди городского населения в возрасте 30–39 лет составляет 4,12%, в 40–49 лет – 21,6%, в 50 –59 лет – 67,33%. При гиперметропической рефракции (дальнозоркости) недостаточность аккомодации проявляется раньше – уже в 35–37 лет, у эметропов – в 40–45 лет, а близорукие отмечают первые признаки пресбиопии значительно позже – после 50 лет, и то лишь при миопии слабой степени (менее 3,0 диоптрий). При некорригированной близорукости в 3,0 диоптрии и больше возрастная коррекция для близи не нужна, а если такие пациенты носят очки постоянно, то для чтения им следует назначать более слабые отрицательные линзы.
Изменения рефракции
Возрастные изменения рефракции глаза проявляются тенденцией к увеличению распространенности явной (некомпенсированной) гиперметропии слабой степени: если в 30–39 лет она отмечена только у 5–7 % населения, то в 40–49 лет таких глаз уже 45%, а к 60 годам – 64%. В качестве причин гиперметропизации глаза и перехода скрытой (компенсированной) формы дальнозоркости, свойственной 35% людей 20–29 лет, признаются в основном уже описанное выше уплотнение и ослабление преломляющей способности хрусталика, а также уплощение роговой оболочки. Изменение формы роговицы обусловливает также увеличение частоты астигматизма обратного типа, особенно заметное в возрасте от 60 до 90 лет. Отмеченные особенности рефракции в пожилом и старческом возрасте проявляются умеренным (в среднем до 0,5–0,3) снижением некорригированной остроты центрального зрения вдаль и успешно исправляются очками.
Катаракта
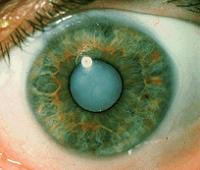
Ухудшение центрального зрения вследствие помутнения преломляющих сред глаза у пожилых и стариков обычно связано с развитием катаракты. По данным J. Bellows (1944), помутнение хрусталика различной степени выраженности встречается у 60–90% людей, достигших 60 лет. Любое снижение прозрачности хрусталика, частичное или тотальное, развивающееся у людей пожилого и старческого возраста, называется возрастной или старческой катарактой. Последняя может быть кортикальной (корковой, серой, мягкой), ядерной (бурой, твердой) и смешанной (задней субкапсулярной). Чаще всего (84–86%) встречается кортикальная катаракта.
Этиология и патогенез
Развитие патологического процесса в хрусталике связано с возрастными изменениями в сосудистом тракте глаза, ведущими к нарушению регуляции его гидро– и гемодинамики, химического состава внутриглазной жидкости и, следовательно, обменных процессов в бессосудистых оптических средах.
В процессе развития и прогрессирования катаракты в хрусталике снижается количество общего и особенно растворимых белков, исчезают связанные с протеинами дикарбоновые аминокислоты, изменяется содержание мочевины, снижается активность лактатдегидрогеназы, развивается метаболический ацидоз. Сначала наблюдается умеренное оводнение пока еще прозрачного хрусталика, некоторое увеличение его объема и, соответственно, повышение преломляющей способности; перераспределение жидкости проявляется в наличии субкапсулярных вакуолей, расслоении хрусталиковых волокон в виде пластинчатой диссоциации и водяных щелей. Последние сначала остаются оптически пустыми, но в дальнейшем заполняются мутным зернистым амилоидоподобным детритом распавшихся волокон.
При кортикальной форме катаракты эти изменения захватывают преимущественно передние и задние слои коры хрусталика, медленно перемещаясь от экватора к центру. Ядерной катаракте не свойственно оводнение и набухание, сохраняется прозрачность и волокнистое строение коры, однако в центральной нуклеарной зоне волокна резко уплотняются вплоть до гомогенизации, происходит накопление мутных буро–коричневых липопротеидов. При задней субкапсулярной (чашеобразной) катаракте помутнения сероватого или бурого цвета располагаются сначала в заднем полюсе хрусталика под капсулой в виде тонкого ровного слоя, содержащего вакуоли и мелкие кристаллы, а затем распространяются к экватору; одновременно отмечается выраженный склероз ядра.
Клинически процесс прогрессирования возрастной катаракты укладывается в четыре стадии: начальную, незрелую, зрелую и перезрелую. При установлении диагноза учитывают жалобы больного, степень снижения остроты зрения, изменения рефракции и внутриглазного давления, данные осмотра в проходящем свете и биомикроскопии. В начальной стадии кортикальной катаракты центральные участки хрусталика остаются прозрачными, поэтому острота зрения не изменяется, однако иногда появляется ощущение “мушек”, пятен перед глазом или монокулярная полиопия (т.е. двоение, троение предметов, особенно светящихся, перед больным глазом), обусловленная оптической неоднородностью расслоенного хрусталика.
При бурой форме за счет повышения преломляющей способности ядра развивается преходящая близорукость, в связи с чем уменьшается степень пресбиопии и пациенты с радостью отмечают возвращение способности читать без очков. При объективном исследовании глаз с кортикальной катарактой видны радиально расположенные спице– или клиновидные помутнения в корковых слоях у экватора; хрусталик умеренно оводнен, определяются водяные щели и субкапсулярные вакуоли. При ядерной катаракте уже в начальной стадии наблюдается зеленоватый или бурый оттенок ядра. Осмотр желательно проводить после расширения зрачка мидриатиками кратковременного действия (тропикамид, платифиллин), предварительно измерив внутриглазное давление и убедившись в его нормальном уровне. Длительность начальной стадии весьма вариабельна – от 2–3 до 10–15 лет и не поддается прогнозированию.
В стадии незрелой (набухающей) катаракты хрусталик продолжает задерживать жидкость и увеличиваться в объеме, в связи с чем уменьшается глубина и сужается профиль угла передней камеры, что может привести к офтальмогипертензии. Помутнение постепенно захватывает почти всю кору (при ядерной форме – ядро), кроме слоев под капсулой хрусталика, острота зрения постепенно снижается от 0,8–0,9 до сотых (при ядерной форме – до 0,2–0,1). При сохранной сетчатке желтого пятна пациент продолжает различать цвет светофильтра, помещенного перед ярким источником света (фонариком, осветителем щелевой лампы), что является хорошим прогностическим показателем возможной остроты зрения после операции. Границы поля зрения в любой стадии катаракты при нормальной функции сетчатки и зрительного нерва остаются неизмененными, хотя яркость предъявляемого объекта должна быть увеличена. Для пациентов с ядерной и задней субкапсулярной катарактой типична жалоба на ухудшение зрения при ярком освещении и существенное его улучшение в сумерках, обусловленная изменением размера зрачка и количества света, проходящего через остающиеся прозрачными периферические участки хрусталика.
При зрелой кортикальной катаракте наблюдается помутнение всех корковых слоев до самой передней капсулы. Количество жидкости, удерживаемой в хрусталике, уменьшается, передняя камера становится глубже, внутриглазное давление остается в пределах нормы. Из–за уменьшения объема хрусталика передняя капсула может собираться в складки. Внешне область зрачка приобретает равномерную светло–серую окраску, при осмотре в проходящем свете красный рефлекс глазного дна отсутствует, офтальмоскопия невозможна. Острота зрения снижается до светоощущения с правильной проекцией света. При ядерной форме нарастает интенсивность окрашивания ядра, в связи с чем хрусталик выглядит темно–коричневым или даже черным; полного помутнения передних слоев не бывает никогда, тем не менее зрение снижается до 0,1, сотых или светоощущения.
Следующая стадия развития катаракты – перезрелая – встречается очень редко и только при кортикальной форме заболевания. Под передней капсулой хрусталика располагается большое количество мелких белых, частично кальцинированных, вторичных бляшек. В дальнейшем кора хрусталика разжижается, приобретает молочно–белый оттенок (молочная катаракта), затем жидкие массы подвергаются частичной резорбции, становятся прозрачнее, приобретают характерный радужный оттенок из–за плавающих в них кристаллов холестерола. В жидких полупрозрачных массах свободно перемещается мутное ядро хрусталика, опускающееся книзу при вертикальном положении головы пациента (морганиева катаракта). Передняя камера глаза углубляется, появляется дрожание радужки и хрусталика. В дальнейшем возможно полное рассасывание плавающего ядра и частичное восстановление предметного зрения.
В процессе развития катаракты могут, хотя и очень редко (0,03–0,06% случаев), появиться тяжелые и бурно прогрессирующие осложнения: вторичная факогенная глаукома, протекающая по типу острого приступа (возникает в незрелой или перезрелой стадии катаракты) и разрыв капсулы перезрелой катаракты, провоцирующий острый факолитический иридоциклит с гипертензионным синдромом.
Во всех перечисленных случаях необходима срочная операция экстракции катаракты.
Источник: med-sovet.net
Офтальмология2011-6-20 13:16 |