Распространенность АГ составляет 15-25%, а у лиц старше 65 лет она превышает 50% У пациентов с АГ выявлено повышение общей смертности в 2-5 раз, а смертности от сердечно-сосудистых заболеваний - в 2-3 раза.
Нейрогенное происхождение гипертонической болезни в подавляющем большинстве случаев (за исключением симптоматических гипертоний) в настоящее время сомнений не вызывает Ее возникновение связано со стабильным перенапряжением нервной системы в результате либо действия факторов стрессорного, «ударного» характера, либо при длительном воздействии не очень интенсивных повреждающих агентов. Это и психогенные стрессы семейного, бытового, производственного характера, интоксикации и другие отрицательные факторы цивилизации, неправильный режим жизни (постоянное переутомление, недостаточный отдых и сон, резко сниженная физическая активность), диетический дисбаланс.В интервале 20 - 49 лет у мужчин и женщин распространенность артериальной гипертонии с возрастом увеличивается одинаково, в возрастном диапазоне 40 - 69 лет показатель у мужчин изменяется мало (32,8 - 41,1%), а у женщин он продолжает стремительно увеличиваться по сравнению с возрастной группой 40 - 49 лет: вдвое в 50 - 59 лет (34,7%) и втрое - в 60 - 69 лет (57,6%). Начинаясь как результат невроза (одно из его проявлений ), гипертоническая болезнь в своем развитии быстро приводит к разнообразным нарушениям, поражениям функции многих органов(органы-мишени), в том числе и сердечно-сосудистой системы . В связи с этим терапия этого заболевания должна быть многофакторной,Так, обнаружено, что снижение АД на 5-6 мм рт.ст. уменьшает вероятность возникновения инсульта на 50%, ИБС - на 14%.
Контроль повышенного АД обеспечивается с помощью нефармакологических мероприятий и лекарственных средств. Целью контроля следует считать снижение АД до 140/90 мм рт. ст. и возможно менее, особенно у больных без ишемии миокарда и мозга. Однако вопрос о том, до какого уровня следует снижать АД, остается пока нерешенным.Необходимо знать,что не существует так называемого «возрастного»повышенного давления.
Нефармакологические мероприятия включают: нормализацию избыточной массы тела; ограничение употребления алкоголя; регулярные физические упражнения; ограничение употребления соли; отказ от курения; уменьшение психического напряжения
В следующих номерах,мы более подробно рассмотрим способы как нефармакалогического,так и медикаментозного лечения гипертоничексой болезни.
Не медикаментозная терапия.
Уменьшите потребление соли с пищей. Еще в начале 20 века врачи установили, что уменьшение потребления соли снижает показатели артериального давления. В настоящее время известно, что только у определенной группы людей (так называемой соль-чувствительной группы-«солееды») употребление в пищу соли вызывает повышение давления. Под эту категорию попадает только одна треть больных гипертонией. Обычно наша пища содержит около 10-15 грамм соли каждый день (3-4 чайные ложки). Это значительно превышает норму.Итак, что же делать, если в Вашей семье у кого-то из родителей была гипертония, и Вы хотите предотвратить ее развитие, или если Ваше давление превышает норму, и Вам хотелось бы снизить его без использования лекарств? Прежде всего, попытайтесь снизить количество употребляемой соли до 4-6 граммов в день-это 1-1/2 чайные ложки(к примеру, буханка черного хлеба содержит 5 г.соли).
Сделать это можно следующим образом: Избегайте употребления соленой пищи - орешков, кетчупа, жареного мяса. Используйте меньшее количество соли при приготовлении пищи, по возможности заменяя ее другими специями. Постарайтесь не досаливать пищу во время еды Используйте заменители соли.
Больше употребляйте продукты богатые калием и магнием.Эти замечательные микроэлементы повышают устойчивость сердечной мышцы к вредным воздействиям, а также уменьшают склонность сосудов к спазмам, усиливают выделительную функцию почек и укрепляют нервную систему. Калием богаты такие продукты, как чернослив, абрикосы, тыква, капуста, картофель, бананы, шиповник. Много магния содержат тёмный хлеб с отрубями, овсяная, гречневая, пшенная каша, свекла, морковь, салат, петрушка, грецкие орехи, черная смородина. Пищу, богатую калием и магнием, не стоит сочетать с молоком и молочными продуктами, поскольку в присутствии кальция эти микроэлементы плохо усваиваются.
Пересмотрите количество употребляемого алкоголя. Замечено, что употребление более 80 граммов алкоголя в день увеличивает риск развития гипертонии и сердечно-сосудистых заболеваний. Риск еще более значимо увеличивается, если в Вашей семейной истории были случаи алкоголизма, или у Вас повышенная чувствительность к этанолу. Следите за своим весом. Ни для кого не секрет, что люди с избыточным весом (на 20% и более выше нормы), часто страдают от гипертонии. В крови у них зачастую повышен уровень холестерина. Нормализация веса может не только снизить артериальное давление, но и способствовать предотвращению опасных заболеваний: диабета и атеросклероза. Следует помнить, однако, что не существует волшебной диеты, при которой потерянные килограммы никогда не возвратятся. Вы должны следить за своим весом 7 дней в неделю и 4 недели в месяц. Увеличивайте физическую активность. Занятия спортом вместе с потерей веса и ограничением употребления соли - важнейший компонент в безлекарственном лечении гипертонии. Проведенные в Америке исследования показали, что в группе, занимающейся аэробикой, через 4 месяца показатели давления были значительно ниже, чем в контрольной группе. Занятия спортом в течение хотя бы 30-40 минут 3 раза в неделю помогают добиться желаемого результата в снижении давления. Выполняемые упражнения должны приносить удовольствие и не быть слишком сложными.
К сожалению, не у всех пациентов с гипертонией подобные меры приводят к стойкому снижению давления. Очень часто единственной эффективной терапией оказывается медикаментозная.
Что такое артериальное давление ?
Чтобы правильно понимать, каким образом снижение давления играет важную роль в профилактике сердечно-сосудистых заболеваний, будет интересно рассмотреть некоторые физиологические аспекты деятельности сердечно-сосудистой системы.
Протяженность сосудов в нашем организме составляет около 111 000 километров. С каждым ударом 60-80 граммов обогащенной кислородом крови сильным напором попадает из желудочка сердца в аорту. Сосудистую систему человеческого организма можно сравнить с деревом. Аорта - ствол этого дерева. Она разветвляется на множество артерий, которые в свою очередь делятся на более мелкие ветви, называемые артериолами. Они несут кровь капиллярам - листьям дерева. Кровеносные капилляры - это микроскопические сосуды, которые снабжают кислородом и питательными веществами каждую клетку нашего организма. После передачи кислорода клеткам кровь вновь возвращается к сердцу через сеть венозных сосудов. Чтобы продвигать кровь по разветвленной системе артерий и вен, необходимо затратить определенную силу или энергию. Сила, воздействующая на стенки сосудов во время тока крови, и есть то, что мы называем давлением. Безусловно, сила артериального давления зависит от работы сердца, но не меньшую роль в регуляции давления играют и артериолы - мельчайшие артерии. Они способны расслабляться, если необходимо снизить давление крови, или сжиматься, если необходимо повысить его. Уровень артериального давления у различных людей варьируется и зависит от их активности. Например, сердцу нет необходимости работать быстро и сильно, когда Вы отдыхаете. Если же Вы выполняете физическую работу или занимаетесь спортом, требуются большие объемы крови для снабжения мышц кислородом, и артериальное давление начинает повышаться. В другой ситуации, например, если Вы резко подниметесь из горизонтального положения, организм ответит немедленным повышением давления, чтобы обеспечить устойчивое снабжение мозга кислородом. Кровеносные сосуды ног и брюшной полости сжимаются, и сердце начинает биться быстрее. Иногда, правда, возможна небольшая задержка такого ответа, и Вы чувствуете легкое головокружение или слабость. Особенно часто это происходит с пожилыми людьми, чьи сосудистые рефлексы несколько замедленны. Некоторые люди могут чувствовать "помутнение" в голове или слабость, если долгое время находятся на ногах. Это связано с тем, что кровь накапливается в своеобразных кровяных депо - венах ног, и в результате в мозг поступает недостаточное количество кислорода.
Артериальное давление регулируется сложными нервными и гормональными механизмами и может значительно меняться в течение дня. Как правило, давление более низкое, когда Вы спите и, напротив, повышается во время бодрствования или стресса. Если Вы напуганы или раздражены, Ваши надпочечники начинают вырабатывать гормон стресса - адреналин. Этот гормон заставляет сердце биться сильнее и чаще, в результате чего давление повышается и больше крови притекает к мышцам. Как было выяснено, артериальное давление обычно ниже в период с 1:00 до 5:00 утра, резко повышается с 6:00 до 8:00, затем практически не меняется в дневное и вечернее время и понижается с 11:00 до 12:00 ночи. Также давление варьируется с возрастом. У детей нормальные показатели давления могут составлять 70/50, а у лиц старшего возраста - более 120/80.Из чего складывается артериальное давление? Количество ударов сердца - примерно 60-70 в минуту и может увеличиваться до 120-140 ударов, например, во время занятий спортом. Как вы знаете, сердце не сокращается непрерывно, а за каждым ударом следует небольшой период релаксации или отдыха. Артериальное давление в результате меняется.Показатели давления принято обозначать двумя цифрами: 120 на 80 или 120/80. Большая цифра называется систолическим давлением и обозначает наивысшее давление крови на стенку сосуда после сердечного удара. Меньшая цифра, называемая диастолическим давлением, обозначает давление крови в период покоя, в перерывах между ударами сердца. Как ставится диагноз гипертонии? Диагноз гипертонии обычно не ставится после одного только измерения показателей давления, за исключением тех случаев, когда показатели слишком высоки, например, свыше 170-180/105-110. Обычно проводят серию измерений в течение определенного периода времени, чтобы полностью подтвердить диагноз. Необходимо также принимать во внимание и те обстоятельства, во время которых проводятся измерения артериального давления. Как правило, показатели давления увеличиваются под воздействием стресса, после выпитой чашки кофе или выкуренной сигареты. Интересен факт, что в кабинете врача при измерении давления показатели могут быть выше, чем есть на самом деле. Этот эффект называется "гипертонией белого халата" и вызван страхом пациента перед заболеванием или перед доктором. Если показатели давления у взрослого не превышают 140/90, то повторное измерение обычно проводят не раньше чем через год. У пациентов, чье давление находится в пределах от 140/90 до 160/100, проводят повторное измерение через небольшой промежуток времени для подтверждения диагноза. Высокое диастолическое давление, например 110 или 115 мм.рт.ст., свидетельствует о необходимости немедленной терапии.
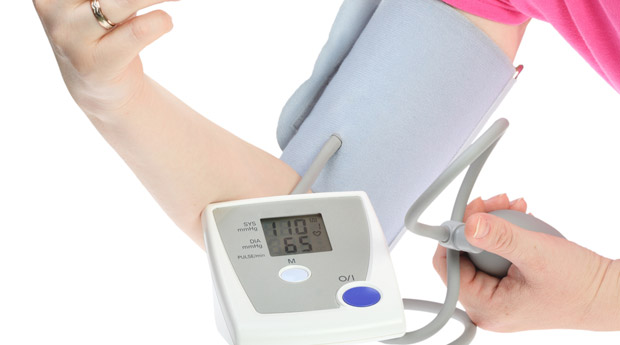
Как правильно измерить артериальное давление ?
По мнению врачей-кардиологов, прибор для измерения давления должен быть таким же обычным предметом в домашней аптечке, как градусник.Особенно это относится к семьям, где есть или были больные сердечно-сосудистыми заболеваниями.Регулярное измерение артериального давления при посещении врача или дома позволит своевременно установить диагноз. Это единственно правильный, несложный и доступный всем способ выявления болезни.Измерение АД в домашних условиях Если в Вашей семье есть или были больные сердечно-сосудистыми заболеваниями, если Вам больше сорока лет, если есть другие факторы риска или Вы уже наблюдали у себя симптомы начинающейся гипертонии — давление нужно измерять ежедневно. В домашних условиях применяются тонометры с фонендоскопом или же более современные электронные аппараты. Работа с фонендоскопом немного сложнее — не всем удается сразу уловить звуки пульсации. В таком случае стоит просто немного попрактиковаться, можно — на других членах семьи. Перед тем, как измерять давление, нужно подготовить тонометр к работе — совместить стрелку тонометра с нулевой отметкой на шкале. Перед измерением давление нельзя пить кофе, курить, употреблять алкоголь. Желательно несколько минут спокойно посидеть, откинувшись на спинку стула. Давление измеряется в положении сидя. Предплечье (от локтя до кисти) правой руки свободно лежит на столе. Манжетка закрепляется несколько выше локтя, там, где сильнее всего ощущается пульс. Кольцо вверху резиновой груши нужно закрутить, чтобы воздух поступал только в манжетку. Надев фонендоскоп и прижав его головку к локтевой впадине, начинаем нагнетать в манжетку воздух с помощью резиновой груши. Когда стрелка достигает отметки “200”, нужно начать плавно отпускать кольцо, чтобы воздух постепенно выходил из манжетки. Стрелка поползет вниз, и в это время Вы услышите звук пульсации, который затем вновь исчезнет. Цифра, на которой будет находиться стрелка тонометра в момент появления звуков пульса — это показатель верхнего (систолического) давления, а цифра исчезновения звуков показывает нижнее (диастолическое) артериальное давление.
Измерение давления современными электронными тонометрами часто приводит к ошибочной гипердиагностике повышенного давления.Вызванно это чрезвычайной чувствительностью аппарата.Перед тем как измерять давление,необходимо очень тщательно ознакомится с инструкцией.Один из основных принципов –абсолютное отсутствие напряжения мышц руки на которой измеряется давление,т.к.даже незначительное изменение положения плеча, может дать высокие показатели давления.Рука должна находится в спокойном состоянии, согнута под прямым углом,пальцы ладони разжаты.Во время измерения Вас не должны отвлекать ни какие посторонние шумы и звуки(выключен телевизор,радио и т.п.).Вы не должны отвлекаться на разговоры.Измерять давление необходимо 3-4 раза и брать средние данные. Если давление несколько дней подряд держится на цифрах 140/90 или выше — это, безусловно, повод для визита к врачу. Не стесняйтесь идти в поликлинику, даже если никаких других жалоб, кроме показаний тонометра, у Вас нет. Если Ваш врач — квалифицированный специалист, то он знает, что лечение гипертонической болезни нужно начинать на самой ранней стадии.
Наиболее точным аппаратом для клинического измерения давления крови является ртутный сфигмоманометр со стетоскопом. Он, однако, сейчас редко используется, что связано с его размерами, трудностью переноса и потенциальной опасностью для окружающей среды. Чаще используются анероидные (надувного и рычажного типа) и автоматические аппараты.
Амбулаторное измерение АД должно соответствовать следующим критериям: 5 минут до измерения пациент спокойно сидит на стуле, откинувшись на его спинку, руки лежат на уровне сердца; за тридцать минут до измерения давления пациент прекращает курение и потребление кофе; размер манжетки должен соответствовать размеру руки и она не должна быть слишком свободной или тугой; манжетка накладывается на правую руку в 20 см выше локтя (если нет таких противопоказаний как операция груди, шунтирование и т. д.); наполнение манжетки должно быть выше точки исчезновения пульса на 30 мм.рт.ст. давление в манжетке не должно падать быстрее 2 мм.рт.ст. в секунду; в среднем следует практиковать два измерения, разделенные двухминутным интервалом; повторные измерения должны проводиться в одно и то же время суток; если пациент получает лекарства, должно регистрироваться время приема последней дозы.
Артериальная гипертония и ожирение
Ожирение - это избыточное накопление жировой ткани в организме. Более половины людей в мире в возрасте старше 45 лет имеют избыточный вес.Последствия сочетания артериальной гипертонии и ожирения: осложнение течения гипертонии ускорение развития сердечно-сосудистых осложнений ухудшение эффективности гипотензивных препаратов повышение риска развития сахарного диабета повышение риска развития дислипидемии сложность в достижении АД менее 140/90 мм.рт.ст. потребность в двух и более гипотензивных препаратов
Каковы причины избыточного веса? Вподавляющем большинстве случаев ожирение имеет алиментарное происхождение. Это означает, что причинами избыточного веса является переедание с чрезмерным употреблением высококалорийной, в первую очередь жирной пищи. Второй по значимости причиной является недостаточная физическая активность. Вторичное ожирение встречается очень редко. Как выявить избыточный вес? 1. Лучший способ распознать избыточный вес - рассчитать индекс массы тела (ИМТ), который определяется следующим образом:
Индекс массы тела = вес (кг) / рост (м2)
Пример: рост - 172 см, вес - 94 кг, ИМТ = 94/1,72х1,72=32 кг/м2 (ожирение) ИМТ 20-24,9 кг/м2 (норма); ИМТ 25-29,9 кг/м2 (избыточная масса тела); ожирение ИМТ > 30 кг/м2 2. Большое значение имеет характер распределения жировой ткани, т.е. место накопления клетчатки. Наиболее неблагоприятным является ондрогенный (абдоминальный) тип, при котором жировая клетчатка накапливается преимущественно в области живота. Этот тип ожирения можно распознать по окружности талии ( > 94 см у мужчин и > 80 см у женщин).
Что делать при выявлении избыточной массы тела? Программа эффективного снижения веса основывается на оздоровлении пищевых привычек и повышении физической активности. Эти простые меры позволяют не только снизить вес, но и нормализовать жировой и сахарный обмены. Более эффективными и физиологичными являются динамические изотонические нагрузки, например, ходьба. Каковы диетические рекомендации для лечения избыточной массы тела? Пищевой режим должен основываться на продуктах с низким содержанием жиров, сложных углеводов, богатыми растительными белками, микроэлементами, клетчаткой. Кроме того, необходимо уменьшить количество потребляемой пищи.Диетические особенности питания необходимо оговорить со своим лечащим врачом. Каковы последствия ожирения и снижения? Доказали, что избыточный вес приводит к развитию гипертонии, гиперхолестеринемии, сахарного диабета и т.д. Люди с повышенным весом чаще и раньше умирают от инфаркта миокарда, сердечной недостаточности. Благоприятные последствия снижения веса включают: снижение артериального давления, облегчение работы сердечно-сосудистой системы, снижение уровня глюкозы и холестерина, облегчение течения варикозной болезни вен, уменьшение одышки, улучшение переносимости физической нагрузки, уменьшение болей в суставах, обретение уверенности и оптимизма. Симптомы, выраженность которых уменьшается при снижении массы тела на 5-10 кг: утомляемость, боли в спине , боли в тазобедренных и коленных суставах, стенокардия , потливость , одышка , храп, нарушение менструального цикла, бесплодие, подверженность стрессам ,жажда .Симптомы, требующие снижения массы тела более чем на 5-10 кг: синдром апноэ(одышка), отеки ног, целлюлит Какие особенности имеет гипотензивная терапия, если повышение артериального давления сочетается с ожирением? Сочетание артериальной гипертонии и ожирения практически неизбежно. Оно сопровождается нарушением углеводного, липидного обменов, а также повышением вероятности тромботических осложнений. Поэтому гипотензивные препараты для таких пациентов должны не только снижать АД но и оказывать благоприятное влияние на уровень глюкозы крови, холестерина, а также нормолизовывать соотношение свертывающих и противосвертывающих систем организма.Подборка доз гипотензивных препаратов у лиц с ожирением осуществляется индивидуально и более длительно,чем у больных с нормальным весом.
Артериальная гипертония и поражение головного мозга
Артериальная гипертония (АГ) - самая частая причина развития цереброваскулярных (мозговых) заболеваний. Важное место среди мозговых осложнений занимают инсульты и транзиторные ишемические атаки (ТИА). Риск развития инсультов увеличивается с возрастом, однако, в 1/3 случаев инсульты развиваются у больных моложе 65 лет. Эффективное лечение АГ позволяет очень существенно снизить риск развития мозговых осложнений. Что такое инсульт?Инсульт - это форма сердечно-сосудистой патологии, при которой поражаются артерии, кровоснабжающие головной мозг. Причиной инсульта является закупорка кровеносного сосуда атеросклеротической бляшкой или тромбом, что приводит к расстройству кровообращения мозга. Около 80% инсультов вызваны закупоркой артерий (ишемический инсульт), а остальные - кровоизлиянием в мозг или в его оболочки (геморрагический инсульт). Какие меры помогут предотвратить развитие мозговых осложнений? 1.Устранение факторов риска, приводящих к инсульту. 2.Риск развития инсульта снижается у больных с хорошо контролируемой АГ, что означает: постоянный прием препаратов, достижение целевого АД (менее 140/90 мм.рт.ст.), хорошее самочувствие пациента. Какие заболевания способствуют развитию инсульта? Артериальная гипертония - наиболее частая и важная причина инсультов, независимо от возраста. Сахарный диабет. Больные сахарным диабетом часто имеют артериальную гипертонию, гиперхолестеринемию и ожирение, что еще в большей степени увеличивает риск развития инсульта. Ишемическая болезнь сердца. Особенно частыми причинами инсультов у больных с ИБС являются нарушения ритма (мерцательная аритмия, экстрасистолия). Транзиторные ишемические атаки. Выявление, предотвращение и лечение ТИА может снизить риск большинства инсультов. Очень важно вовремя диагностировать ТИА. Поражение сонных артерий. Сонные (каротидные) артерии расположены на шее и питают головной мозг. При атеросклеротическом поражении этих сосудов сужается их просвет, что ухудшает кровообращение мозга. Закупорка каротидных артерий атеросклеротической бляшкой может привести к развитию инсульта. Курение и алкоголь. Курение и злоупотребление алкоголем являются не только вредными привычками, но и факторами риска развития тяжелых сердечно-сосудистых осложнений. Каковы ранние предвестники инсульта? Транзиторные ишемические атаки (кратковременные нарушения мозгового кровообращения) являются предвестниками инсульта и могут наблюдаться за дни, недели и месяцы до инсульта. Причиной ТИА является частичная закупорка сосуда, в результате которой часть мозга не получает достаточного количества крови. Более 75% ТИА длятся менее 5 минут, в среднем - одну минуту. В отличие от инсульта при ТИА тромб самостоятельно растворяется, и симптомы исчезают. У пациентов, перенесших ТИА, риск развития инсультов повышается в 9 раз. Как предотвратить инсульт? Регулярно проверяйте свое АД. Если оно постоянно повышено, обратитесь к врачу, который подберет Вам соответствующее лечение. Ограничьте употребление поваренной соли.Необходимо полностью отказаться от курения и ограничить количество употребляемого алкоголя.Если у Вас имеется сахарный диабет, повышенный уровень холестерина, нарушение ритма сердца (перебои, приступы сердцебиения), Ваш врач должен назначить Вам эффективные препараты для лечения этих состояний. Регулярные физические упражнения должны стать важным элементом Вашей повседневной жизни. Каковы первые симптомы развития мозговых осложнений? Зная первые симптомы мозговых осложнений (инсульт и ТИА), Вы можете спасти свою жизнь. Тревожными первыми признаками, свидетельствующими о возможном инсульте, являются: внезапное онемение или слабость мышц лица, рук, ног, особенно на одной стороне тела; внезапная спутанность сознания, нарушение речи; внезапное нарушение зрения одного или обоих глаз; внезапное нарушение походки, координации, равновесия, головокружение; внезапная сильная головная боль неизвестной причины. Не игнорируйте эти симптомы, даже если они исчезли! Срочно обращайтесь к врачу! Экстренная медицинская помощь имеет очень важное значение, поскольку некоторые лекарства против инсульта помогают только в тех случаях, когда правильный диагноз и лечение начато через относительно короткое время после возникновения инсульта.
Самым же главным фактором, положительно влияющим на прогноз АГ, всегда будет оставаться отношение самого пациента к своей болезни и его готовность точно и последовательно выполнять предписания лечащего врача.
Лечение травами Начинаясь как результат невроза (одно из проявлений его), гипертоническая болезнь в своем развитии быстро приводит к разнообразным нарушениям, поражениям функции многих органов и систем. В связи с этим терапия этого заболевания должна быть многофакторной, и в этом большую помощь могут оказать комплексные препараты растительного происхождения (в виде настоев, отваров, настоек, экстрактов, лечебной пищи). По характеру действия, на основании фармакотерапевтических свойств все растительные средства, полезные в этом плане, можно условно разделить на 4 группы: а) Растения с ярко выраженными психофармакологическими эффектами (пион, пустырник, шлемник байкальский, боярышник, василистник, клопогон даурский); б) Регуляторы обменных процессов, «очистители» (чабрец, подорожник, череда, володушка, багульник, спорыш, сушеница топяная, хвощ полевой, укроп); в) Поливитаминные растения (смородина черная, рябина черноплодная, шиповник, пыльца растений); г) Пищевые растения (морковь, абрикосы, клюква, рябина, жимолость, яблоки, картофель). Мягкость действия большинства растительных препратов, отсутствие токсических проявлений при их применении (что связано с их естественностью, близостью к организму человека) позволяет предполагать их существенную значимость в профилактике различных заболеваний,в том числе и гипертонической болезни. При этом необходимо учитывать следующее положение. Хотя для растительных препаратов это явление и менее характерно, все же привыкание к ним возможно. Поэтому возникает необходимость в процессе длительной непрерывной терапии периодически менять препараты из растений, по крайней мере через 1-2 месяца. Наиболее рационально это производить среди тех индивидуально подобранных фитопрепаратов, которые оказались наиболее подходящими, наиболее эффективными: месяц - одно растение, месяц - другое, месяц - третье, и весь цикл можно повторять. Учитывая характер патологических процессов при гипертонической болезни, применение этого принципа строго обязательно.
Некоторые рекомендации для снижения кровяного давления с помощью простых средств:
1. Рецепт снотворной успокаивающей ванны: календула - 50г.,мята - 50г.,папоротник - 50г.Настоять в 3 литрах кипятка в течение 6 часов. Процедить и вылить в ванну с температурой 34—З6° С.Принимать перед сном 10 мин. 3 раза в неделю. Целебный эффект достигается после 5-7 раза.
2 .Два ст свекольного сока, 250 г меда, 1 лимон, 1,5 ст клюквенного сока, 1 ст водки. Принимать по 1 ст ложке 3 раза в день за час до еды.
3. Ст морковного сока, ст свекольного сока, 1/2 ст клюквенного сока, 1/2 ст спирта или водки, ст меда. Настоять в темном месте 3 суток. Принимать по 3 раза в день по 1 ст ложке.
4. Сок из 3 кг лука, смешать с 500 г меда, добавить 25 перегородок грецкого ореха и залить 0,5 л водки. Настаивать 10 сут. Принимать по 1 ст ложке 2-3 раза в день.
5. Истолочь 2 большие головки чеснока и залить 250 мл водки. Настаивать 12 сут и пить по 20 капель 3 раза в день за 15 мин до еды. Курс лечения 3 недели.Для улучшения вкуса в настойку добавить настой мяты.
6. 3 крупные головки чеснока и 3 лимона измельчить в мясорубке, залить 1 1/4 л кипятка, плотно закрыть и настаивать в течение суток, изредка помешивая. Процедить, пить по 1 ст ложке 2-3 раза в день за 30 мин до еды.
7. 250 г хрена, промытого и очищенного, натереть на крупной терке, залить 3 л холодной воды, кипятить 20 мин. Пить по 100 мл 3 раза в день.
8. Приготовить настойку соцветий календулы (2:100 на 40% спирте или водке) по 20-40 капель 3 раза в день.
9. Сок алоэ принимать ежедневно натощак 1 раз вдень по 3 капли в ч. ложке холодной воды в течение 2 мес.
10. 2 лимона порезать очень мелко, засыпать 1,5 ст сахара, настоять 6 сут, выпить в течение дня. В этот день ничего не есть и пить только воду с лимоном.
11. Принимать по 50 г плодов аронии (рябины черноплодной) в день за 30 мин до еды в течение 10 дней. Зимой можно использовать настой аронии: 2-4 ст ложки плодов залить в термосе 2 ст кипятка, выпить на следующий день в 3 приема за 30 мин до еды). Арония противопоказана при повышенной свертываемости крови, гипреацидных гастритах, язвенной болезни желудка и двенадцаиперстной кишки, артериальной гипотензии.
12. Плоды аронии (черноплодной рябины) - 15 г, семена моркови 10 г, семена фенхеля 10 г, корневище валерианы 15 г, трава хвоща 10 г, цветки василька 10 г, плоды боярышника 15 г, корни шлемника байкальского 15 г. Залить 10 г смеси ст кипятка, нагревать на кипящей водяной бане 30 мин., охлаждать 10 мин., процедить и отжать. Объем полученного отвара довести кипяченой водой до 200 мл. Пить по 1/2 -1/4 ст 3 раза в день.
13. На дно стакана положить ст ложку кукурузной муки залить горячей водой до полного объема. Настаивать в течение ночи. Утром натощак пить только воду - гущу не размешивать.
14. Ст морковного сока, ст тертого хрена, ст меда и сок 1 лимона. Перемешать деревянной ложкой в эмалированной посуде. Смесь вылить в бутыль, закрыть и хранить в прохладном месте. Принимать по ч ложке 3 раза в день за час до еды.
15. Сок ягод брусники - выпивать по 1-1/2 ст ежедневно.
16. 2 ст клюквы размять с 3 ст ложками сахара; принимать ежедневно за час до еды.
17. Два ст размятой клюквы вскипятить 1 раз с 0,5 ст сахара и 1 ст воды, процедить. Пить вместо чая.
18. 1 кг размятой клюквы перемешать с 1 кг сахара и принимать по 1 ст ложке 3 раза в день за 30 мн до еды в течение 3 недель; затем - недельный перерыв и опять принимать по в течение 3 недель.
19. Одну ст ложку плодов шиповника залить 3 ст воды, вскипятить 2 раза и поставить парить на 3 ч. Подогревать и пить как чай в течение дня. Больше никакой жидкости не употреблять. Курс лечения - 1,5 мес.
Некоторые предосторожности при использовании лекарственных растений: а) При первых признаках непереносимости необходимо снизить дозу препарата, а если это не помогает - отменить его и заменить другим, близким по действию. б) Растительное сырье необходимо приобретать только в аптеках, ни в коем случае - у частных лиц (особенно это касается растений, у которых используется подземная часть).в) Самостоятельно можно заготавливать только те виды лекарственного растительного сырья, которые хорошо известны собирающему и которые значительно отличаются от других, сопутствующих им в природе (например, одуванчик, пустырник, кровохлебка и т.п.). г) Не собирать лекарственные растения в пределах города или населенного пункта с высокоразвитой промышленностью, вблизи крупных автострад, железнодорожных путей и сельскохозяйственных угодий (не ближе 50-100 метров от них). Следует помнить,что фитотерапия является вспомогательным средством при лечении гипертонической болезни, даже в ее начальных стадиях.Только комплексная терапия,назначенная Вашим лечащим врачом поможет избежать тех коварных и опасных для здоровья, да и самой жизни,осложнений которые скрываются за высокими цифрами артериального давления.
Гипертоническая болезнь у женщин во время менопаузы
В настоящее время большое внимание уделяют изучению влияния менопаузы на развитие сердечно-сосудистых заболеваний. Известно, что переход от репродуктивного периода к менопаузе обычно начинается в 45 лет и длится около пяти . В этот период постепенно снижается функция яичников, месячные становятся более скудными, а затем прекращаются вообще, начинаются “приливы”, ночная потливость. Климакс в переводе с греческого – “лестница”. То есть это переход, причем достаточно длинный – длиною в тридцать лет. Средняя продолжительность жизни женщины – 68 лет. Минус тридцать… получается 38 лет. Изучение гормональных изменений, происходящих в различные фазы жизни в организме женщины, позволило выделить переходный этап, который начинается за 10 лет до предполагаемой менопаузы и имеет свои периоды. Вначале уменьшается количество овуляторных менструальных циклов; потом (примерно через 2 года) изменяется содержание гормонов в сыворотке крови (второй период). Далее следует третий период – нарушение менструального цикла, которое наступает за 4 года до предполагаемой менопаузы. У каждой конкретной женщины – свои сроки наступления климакса. С одной стороны, это детерминировано генетически (ранний климакс у мамы, как правило, передается “по наследству” дочери), а с другой – условиями жизни и состоянием организма. И если у женщины менопауза наступила в 45 лет, то можно предположить, что в 35 ее дочь вступит в переходный период, когда она должна подготовиться к предменопаузальным и постменопаузальным изменениям. Морфологическими исследованиями, проведенными в Германии, доказано, что если до 38 лет количество фолликулов в яичниках женщин уменьшается в арифметической прогрессии, то после этого возраста – в геометрической. Поэтому 38 лет – это время вступления женщины в переходный период.
Женщины в период менопаузы представляют категорию высокого риска возникновения сердечно-сосудистых заболеваний, прежде всего, артериальной гипертонии (ГБ). Нашими и зарубежными исследователями доказано, что женщины с выраженными вегетативными расстройствами (тяжелые приливы, потливость, ночное сердцебиение) впоследствии страдают гипертонической болезнью, сосудистыми нарушениями и сердечно-сосудистой патологией У женщин после 50 лет прогрессивно увеличивается частота возникновения ГБ, в дальнейшем ее распространенность превосходит таковую в мужской популяции. Наиболее частыми клиническими признаками ГБ у женщин в период менопаузы являются нейровегетативные (головная боль, головокружение, расстройства сна , кардиалгии, сердцебиение , “приливы”) и психоэмоциональные расстройства, (раздражительность, повышенная утомляемость , плаксивость, нарушение концентрации внимания , снижение памяти, непереносимость громкого звука) тяжесть которых увеличивается по мере усугубления климактерического синдрома(КС). Из обменно-эндокринных нарушений чаще наблюдается склонность к увеличению массы тела , боль в суставах . Возникновение КС у 85,5 % женщин отягощает течение ГБ, что проявляется большими суточными колебаниями АД, увеличением частоты гипертензивного кризов. Установлено, что степень повышения АД прямо коррелирует с частотой развития инсультов: при повышении диастолического АД до 105 мм рт.ст. частота инсульта в 10 раз выше, чем у лиц с нормальным уровнем АД. Для женщин в постменопаузе характерны не только большая частота АГ, но и более быстрое прогрессирование заболевания, чем в предменопаузе, раннее поражение органов-мишеней, в том числе миокарда (гипертрофия левого желудочка).Известно, что постменопауза характеризуется значительным снижением уровня женских половых гормонов - эстрогенов и прогестерона. Её наступление, характеризуется выключением гормональной функции яичников и, следовательно, низкое содержанием эстрогенов и прогестерона, может сопровождаться повышением сосудистого тонуса, усилением реабсорбции натрия и, как следствие этого, способствовать развитию АГ и определять особенности патогенеза менопаузы. Больным АГ в постменопаузе свойственны клинические проявления метаболического сердечно-сосудистого синдрома (андроидное ожирение, нарушения обмена липидов,толерантность к глюкозе, впервые выявленный инсулин зависимый сахарный диабет) По данным литературы, вероятность развития сахарного диабета у женщин старше 45 лет в 2 раза выше, чем у мужчин.
Не вызывает сомнений необходимость проведения не медикаментозного лечения у всех больных АГ, при этом у женщин в постменопаузе оно имеет особое значение, учитывая большую частоту метаболических расстройств и выраженные нарушения обмена натрия. Доказано, что низкокалорийная диета у больных АГ в сочетании с избыточной массой тела приводит не только к ее редукции, снижению АД, но и положительно сказывается на сопутствующих факторах риска, таких как инсулинорезистентность, сахарный диабет, гиперлипидемия и гипертрофия левого желудочка. Женщины в постменопаузе и с андроидным типом ожирения реагируют на ограничение поваренной соли более выраженным снижением АД, чем мужчины аналогичного возраста.Поражения органов, возникающие вследствие этого, значительно ухудшают прогноз. Исходя из этого, антигипертензивное лекарственное лечение больных в постменопаузе необходимо начинать рано, практически одновременно с не медикаментозным лечением. Рекомендует проводить гормональную заместительную терапию в постменопаузе у большинства женщин, так как это лечение вызывает целый ряд благоприятных изменений в организме, предотвращая некоторые заболевания и устраняя синдромы, обусловленные дефицитом женских половых гормонов. Прежде всего, оно оказывает протективное воздействие на сердце и сосуды, что реализуется посредством нескольких механизмов: благоприятное влияние на обмен липидов (профилактика атеросклероза), вазодилатирующее действие за счет улучшения функции эндотелия и воздействия на кальциевые каналы (расширение сосудов), уменьшение инсулинорезистентности и благоприятное влияние на гемокоагуляцию (свертываемость крови) . Следствием этого является значительное (на 50%) снижение смертности от острого инфаркта миокарда и инсульта по сравнению с женщинами, не применявшими этого лечения .Кроме того, заместительная гормональная терапия устраняет психоэмоциональные и вазомоторные нарушения, свойственные многим женщинам в ранней постменопаузе, уменьшает трофические изменения кожи, мочевыделительной и половой систем, предотвращает развитие постменопаузального остеопороза .Заместительная гормональная терапия не оказывает существенного влияния на уровень АД и не может быть самостоятельной в лечении АГ у женщин в постменопаузе.
Кратко хочется остановиться на внезапном нарушении женской гормональной функции,так называемый- Посткастрационный синдром (ПС) – комплекс патологических симптомов (нервно-психических, вегетососудистых, обменно-эндокринных), возникающих после тотальной или субтотальной овариэктомии(резекции яичников). Клиническая значимость ПС связана с тем, что его частота составляет 60-80% среди оперированных женщин,т.е.,у каждой второй, которой произведена овариэктомия в переходном возрасте (45-50 лет). Симптомы ПС возникают обычно через 2-3 недели после овариэктомии и достигают полного развития спустя 2-3 месяца и более. В первые 2 года после операции у 72,8% женщин преобладают нейровегетативные нарушения, у 16% - психоэмоциональные расстройства и у 11,2% - обменно-эндокринные. В последующие годы частота обменно-эндокринных нарушений возрастает, психоэмоциональные расстройства сохраняются длительное время, а выраженность нейровегетативных проявлений уменьшается. Дефицит эстрогенов способствует увеличению риска возникновения и прогрессирования заболеваний в гормонально-зависимых органах и сердечно-сосудистой системе – артериальная гипертония, ишемическая болезнь сердца, дисгормональная кардиопатия.
Суммируя вышеизложенное необходимо предостеречь пациенток от не рационального,а главное не профессионального лечения климактерического синдрома и его осложнений.Необходима консультация гинеколога, гинеколога-эндокринолога, кардиолога и эндокринолога.
ЗАБОЛЕВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ И ПОЛОВАЯ ЖИЗНЬ Сегодня хочется поговорить о весьма актуальной и, в тоже время, почти не известной широкой публике теме. Заболевания сердечно-сосудистой системы и половая жизнь. Установлено, что любая дисфункция половых желез отрицательно сказывается на липидном обмене, преобретает атерогенное значение, способствует возникновению нестабильных форм ИБС, дальнейшему развитию гипертонической болезни. Воздействие секса на сердечно-сосудистую систему складывается из трех факторов: физические нагрузки, эмоциональный подъем и гормональный всплеск. Все вместе оказывает весьма ощутимое воздействие на сердце и, естественно, на изменения артериального давления. Хочется отметиь тот факт, что, у мужчины, во время полового акта физиологический подъем давления достигает 150 мм.рт ст. и более. Отсюда становится понятным возникновения импотенции у больных принимающих гипотензивные препараты(особенно стабильно удерживающие артериальное давление),они просто не дают проявлению нормальных физиологических реакций.
Вышеперечисленные факторы очень тесно переплетены друг с другом и складываясь, дают картину нагрузки на сердечно-сосудистю систему, характеризующуюся следующими особенностями: а) плавное повышение нагрузки во время предварительных ласк, б) взрывообразный скачок нагрузки непосредственно во время полового акта, в) быстрый возврат к умеренному гормональному и физическому фону сразу после акта (в отличие от стресса, при котором быстрого возврата почти никогда не происходит),г) ярко выраженные положительные эмоции. Люди с сохраненными адаптационными возможностями получают выраженный тренирующий эффект сердечной мышцы, стимуляцию обмена веществ, активизацию восстановительных процессов и иммунной системы, запускаются механизмы, препятствующие стрессам (детали этих механизмов не рассматриваем ввиду их обширности).Однако люди,имеющие то или иное заболевание(больше всего это касается перенесших инфаркт миокарда, страдающих гипертонией, сердечной недостаточностью, ИБС), могут во время полового акта получить болевой приступ или гипертонический криз, из-за плохой переносимости нагрузок (правда, надо признать, что основная причина даже не нагрузки, а психологическое состояние больного, который боится ухудшения и находится в стрессовой ситуации из-за страха и напряженного ожидания боли).В этом случае могу посоветовать следующее: за 2-3 часа до предполагаемого акта принимайте те лекарства, которые назначены врачом (например, нитраты),откажитесь от использования препаратов, снижающих потенцию или перейдите на другие препараты, не оказывающие подобного действия, успокойтесь(помните, что основная причина болевого синдрома или черезмерного подъема давления при сексе - это стресс, в который Вы сами себя загоняете тревогой и внутренним напряжением).Увеличьте продолжительность предварительных ласк(более плавное и более растянутое во времени повышение нагрузки лучше адаптирует Ваш организм и подготавливает его к половому акту),используйте позы, в которых Ваша физическая активность будет минимальной. И не торопитесь. Постепенное повышение нагрузок практически во всех случаях способно привести к возвращению к полноценной жизни. Обратитесь к кардиологу (правда, вынужден признать, что большинство кардиологов очень неважно разбираются в этих вопросах)для подбора наиболее оптимальных для вашего заболевания препаратов, не нарушающих половую функцию. И еще два совета: не превращайте секс в спорт (чемпионатов по сексу, по-моему, никто еще не проводит).Как считали китайские мудецы: «…мужчина 20 лет может иметь одно «опускание» каждые 4 дня,30 лет-раз в 8 дней,40 лет-каждые 10 дней,50 лет- каждые 20 дней. Мужчина после 60 лет не должен выпускать семя во время половых актов вообще, но если он исключительно здоров и крепок, то может позволить себе одно «опускание» в месяц». «Дао любви»(китайская эпоха Тан 618-906 гг)не рекомендует мужчинам, кроме очень старых или больных, полного отказа от половых сношений, необходимо лишь придерживаться оптимальной зависимости их частоты и возраста. Антигипертензивные (гипотензивные) средства
В настоящее время для лечения больных с артериальной гипертонией используются несколько основных групп лекарственных средств: диуретические средства, антагонисты кальция, блокаторы b-адренорецепторов, ингибиторы ангиотензинпревращающего фермента, вазодилататоры. Препараты центрального механизма действия (препараты раувольфии, a-метилдопа, клофилина и т.п.) имеют вспомогательное значение и в настоящее время используются лишь по узким показаниям. С позиций сегодняшнего дня современное антигипертензивное средство должно обладать следующими свойствами: эффективно снижать АД; уменьшать (предотвращать) поражение органов-"мишеней"; быть безопасным в применении и не вызывать серьёзных побочных эффектов.
Этим требованиям наиболее полно отвечают ингибиторы ангиотензинпревращающего фермента (иАПФ) -“золотой стандарт” в терапии гипертонической болезни и сердечной недостаточности. За 25 лет (со времени синтеза в 1975 г. первого препарата этого класса – каптоприла) иАПФ стали одним из основных средств лечения и профилактики артериальной гипертонии, инфаркта миокарда и диабетической нефропатии – самых распространенных и прогностически неблагоприятных заболеваний сердечно-сосудистой системы и почек. В последние годы частота назначений ингибиторов АПФ в Европе и Америке пациентам с АГ возросла до 60%, как в моно-, так и в поликомпонентной терапии. Такая высокая степень назначений обусловлена их высокой гипотензивной эффективностью и достоверным влиянием на органы-мишени, которое предупреждает патологические изменения в миокарде, сосудах, почках и мозге. И этот перечень областей применения иАПФ почти ежегодно дополняется новыми перспективными направлениями. Главное качество, которое делает иАПФ “уникальными” препаратами, – это способность снижать смертность и продлевать жизнь пациентов с сердечно-сосудистыми заболеваниями. Эти данные служат основанием для вывода, что наибольший успех в снижении смертности этих больных (с 30–40 до 16 %) возможен при максимально широком использования иАПФ Причем известно, что иАПФ эффективны не менее, чем у 85 % больных с этой патологией. Однако, несмотря на эти данные, которые подтверждены результатами огромного числа исследований и активно популяризируются в многочисленных публикациях, лекциях и докладах, частота назначения иАПФ, особенно в России, остается крайне низкой. Так, в середине 90-х годов частота применения иАПФ среди всех кардиологических больных составляла всего 33–42%..
Эта группа препаратов с достаточно сложным механизмом действия насчитывает более 50 различных представителей, отличающихся друг от друга, как по длительности действия, так и по месту «приложения» .При их приеме наблюдаются улучшение сердечной деятельности и снижение артериального давления. Наиболее частые побочные эффекты как у молодых, так и у пожилых людей - сухой кашель и извращение вкуса. (если же вы внезапно почувствовали, что вам трудно дышать и глотать, заметили, что отекло лицо, глаза, губы, отложите прием препарта и срочно обратитесь к врачу.) Принимать эти препараты необходимо в зависимости от пути их выведения из организма (у больных с заболеваниями печени и почек может наблюдаться более выраженное действие, поэтому им следует тщательно следить за уровнем артериального давления).В настоящее время иАПФ разделены на 4 фармакологические группы, куда включены препараты «старого» и «нового» поколений. Процесс разработки нового оригинального препарата занимает от 5 до 15 лет и стоит десятки, а порой и сотни миллионов долларов. Поскольку патентная защита нового препарата действует в среднем 25 лет, и порядка 10 лет уходит на процесс внедрения, компании-разработчику остается около 15 лет на эксклюзивные продажи препарата, которые могут окупить затраты на научные исследования. Не удивительно, что при этом стоимость новых оригинальных препаратов оказывается выше, чем стоимость так называемых "дженериков", в которую включаются только затраты на производство (дженериками называют лекарства, на которые закончился срок патентной защиты, и они выпускаются многими производителями). К достоинствам дженериков можно отнести низкую стоимость и большой клинический опыт применения. Однако, новые препараты разрабатываются в основном для лечения заболеваний, для которых известные лекарства не дают удовлетворительных результатов. Поэтому они как правило более эффективны и обеспечивают более высокое качество жизни пациентов.
Препараты нового покаления иАПФ практически не имеют побочных эффектов,действуют от 24 и более часов, значительно превосходят «старые»,по силе и широте приложения терапевтического эффекта.
В очередной раз,необходимо особо обратить внимание пациентов,что только врач может определить истинную необходимость назначения того или иного фармакологического препарата,самолечение,или неправильное назначение препаратов приводит к весьма печальным последствиям. Ингибиторы АПФ не являются панацеей при лечении сердечно-сосудистых заболеваний и применяются строго по показаниям.
Бета-блокаторы (ББ)- являются надежными антигипертензивными средствами, которые могут быть использованы для лечения больных всех возрастных групп. Особенно они показаны пациентам, страдающим ИБС, перенесшим инфаркт миокарда, больным с нарушением ритма, некоторых неврологических заболеваниях-мигренеподобные головные боли, тремор(непроизвольное дрожание головы, конечностей или всего тела), тревога, алкогольная абстиненция и др. Эффективность ББ не снижается в процессе длительного применения.
Антигипертензивное действие ББ обусловлено уменьшением работы сердца, а также снижением общего периферического сопротивления сосудов(ОПСС).Хорошо всем известный "гормон победителей" - адреналин и другие сходные с ним вещества увеличивают частоту и силу сокращений сердца, ускоряют проведение по миокарду нервных импульсов. Свое воздействие они оказывают через особые участки на поверхности клеток - адренорецепторы. Несложно догадаться, что бета-блокаторы (судя по их названию) "заслоняют" эти рецепторы от стимулирующих воздействий. В результате работа сердца облегчается: оно сокращается реже и с меньшей силой ( если ваш пульс стал реже чем 55 - 50 ударов в минуту, проконсультируйтесь с врачом ).
Группа препаратов «b-блокаторы» насчитывает несколько десятков наименований. Если же посчитать названия, которые дают лекарствам фирмы-производители, то их число перевалит за сотню.При выборе ББ для длительной монотерапии необходимо принимать во внимание состояние функции печени и почек, наличие или отсутствие сопутствующих заболеваний. ББ эффективно снижают АД у больных пожилого возраста в сочетании с ИБС (инфаркт миокарда, стенокардия), больных с повышенным риском желудочно-пищеводного рефлюкса (т.е. с грыжей пищеводного отверстия диафрагмы) или наклонностью к запорам. Длительное назначение ББ больным с циррозом печени снижает риск возникновения кровотечения из варикозно расширенных вен пищевода и смертность от кровотечения. Таким образом, ББ показаны при лечении у больных пожилого и старческого возраста при отсутствии противопоказаний: бронхиальной астмы, тяжелого обструктивного бронхита, сахарного диабета, выраженной брадикардии, АV-блокады и др. Страдающим бронхиальной астмой или бронхитами с затрудненным выдохом (так называемый астмотоидный бронхит) бета-адреноблокаторы исполь зовать нельзя! Исключение составляют отдельные лекарства, которые назначаются под строгим контролем врача. Имейте в виду, что при лечении препаратами этой группы могут развиться депрессия, угнетенное состояние. Наиболее часто это проявляется у людей пожилого и старческого возраста. Людям молодым и работающим важно знать, что при приеме больших доз некоторых лекарств этой группы замедляются реакции на внезапные ситуации, притупляется эмоциональность восприятия окружающего, снижается концентрация внимания. У больных с тяжелыми заболеваниями печени и почек реакция на бета-адреноблокаторы может быть еще более выражена. Беременным женщинам бета-адреноблокаторы назначают только по строгим показаниям и под постоянным контролем врача. Данных о влиянии бета-адреноблокаторов на новорожденного (при проникновении через грудное молоко) пока нет. Поэтому кормящим матерям следует быть предельно осторожными. Резко прекращать прием бета-адреноблокаторов ни в коем случае нельзя. Это может вызвать гипертонический криз и резкое ухудшение течения болезни!
Перед началом приема бета-блокаторов обязательно сделайте электрокардиограмму, для того, чтобы исключить наличие блокады сердца. Не курите, когда Вы принимаете бета-блокаторы (вам вообще не следует курить!). Если Вы курите, Вы с тем же успехом можете прекратить прием бета-блокатора, так как курение не только приводит к обострению респираторных заболеваний, но и значительно снижает уровень лекарственного препарата в крови. Бета-блокаторы выпускаются в таблетках и капсулах. Если Вы принимаете депонирование формы бета-блокаторов, вам следует глотать их целиком. Не ломайте, не толките и не жуйте их перед проглатыванием. Если Вы принимаете обычные формы бета-блокаторов, Вы можете растолочь таблетку или высыпать содержимое капсулы и смешать с чайной ложкой какого-либо желе для того, чтобы облегчить проглатывание. Важно регулярно посещать лечащего врача для того, чтобы он мог отслеживать динамику лечения и в случае необходимости изменять дозировку. Удостоверьтесь, что у вас есть достаточное количество лекарственного препарата на выходные, каникулы или отпуск. Возможно, вам следует иметь при себе резервное количество препарата на всякий случай . Если Вы намереваетесь уменьшить количество принимаемого препарата, ваш лечащий врач должен составить для вас график, в соответствии с которым необходимо снижать дозировку!
Международные клинические исследования доказали, что бета-блокаторы не только уменьшают число приступов стенокардии, но и препятствуют развитию осложнений ИБС, в частности инфаркта миокарда. Примерно половина всех пациентов с гипертензией, сердечной недостаточностью или инфарктом миокарда умирают внезапно, применение бето-блокаторов значительно сокращает риск возникновения, так называемых «жизненно опасных» аритмий сердца, приводящих к фатальному исходу, вот почему ,препараты этого класса показанны всем больным перенесшим инфаркт миокарда-практически пожизненно.
Необходимо отметить,что не смотря на,столь перспективные возможности b-блокаторов, назначить их может только лечащий врач- учитывая все особенности течения заболевания и «индивидуальные особенности» самого больного.
Опубликованно в газете- «Город рекламы». E-mail: [email protected]
Информация об авторе
Самойлов И.Ж., врач-кардиолог, НМП ООО «МЕДИНА»
Иркутск,664047,ул.Партизанская 147-54
E-mail: [email protected]
Кардиология и кардиохирургия2011-6-20 16:53 |